Nesta sexta-feira, 12 de novembro, derradeiro dia do Global Summit Telemedicine & Digital Health 2021, um dos painéis mais assistidos focou em “Saúde Digital: Legislações e Regulamentações”, com moderação de Renata Rothbarth, pesquisadora e advogada especialista em Saúde.
Falando do ponto de vista do ordenamento jurídico, Teresa Gutierrez, presidente da Comissão de Direito Sanitário da Ordem dos Advogados do Brasil – São Paulo (OAB/SP), foi a primeira palestrante do dia. Antes de ingressar especificamente no tema, a especialista lembrou que no Brasil, a despeito da denominação do sistema público de saúde, coexistem três distintos universos: o Sistema Único de Saúde (SUS), a saúde suplementar e o sistema privado puro.
Segundo sua argumentação, todos os setores foram afetados durante a pandemia, quando houve aprovação da Telemedicina por legislação. “Um momento significativo, em que o poder legislativo esteve preocupado em viabilizar a assistência digna e acesso à saúde. Certamente, muitos pacientes foram beneficiados.”
Hoje, para ela, a Telemedicina e a Telessaúde são ferramentas consideradas seguras e adequadas que, inclusive, auxiliam na alocação de recursos de maneira eficiente. “Na situação atual, cabe ao Ministério da Saúde exercer suas competências legais e aproveitar o bom momento para fomentar uma política pública que traga a Saúde para o Século XXI, permitindo um exercício amplo da Telemedicina e da Telessaúde”, concluiu a advogada.
Lei Geral de Proteção de Dados Pessoais
A seguir, Rogéria Cruz, diretora jurídica do Hospital Israelita Albert Einstein, abordou os reflexos da Lei Geral de Proteção de Dados Pessoais (LGPD) na aplicação da Telemedicina. Primeiro, ela apontou para o atraso da discussão que ocorre no País. “Desde 2002, o mundo fala deste tema. Tivemos uma lei no meio da pandemia e agora podemos fazer Telemedicina, somente em 2020. E ainda tratamos disso em 2021.”
Fato é que mal a Telemedicina se estabeleceu como realidade no País e os profissionais já tiveram de lidar com as novas determinações da LGPD, que passou a vigorar em outubro de 2020. Segundo a especialista, esse advento obrigou os médicos a constituírem um olhar multidisciplinar com perspectivas analógicas e digitas, que coexistem. Na Saúde, quase todo dado gerado e tratado é sensível e por isso o trabalho de adaptação teve de ser rigoroso.
“[No início], havia inúmeras ferramentas em uso. Tivemos que parar e analisar as vulnerabilidades de cada uma. Certa ou errada [a utilização], era o que tínhamos. O que isso significa? Fazer gestão de risco em segurança da informação de maneira aprimorada e com conformidade legal e regulatória”, explicou.
Como juntar as caixinhas da ética, responsabilidade e segurança tanto da Telemedicina quanto da legislação? Para muitos, a resposta é o privacy by design. “O que é esse monstro? Embora o nome seja bonito, nada mais é do que o que devemos fazer no dia a dia enquanto cidadãos. Durante um processo ou projeto, devemos manter privacidade, ética e segurança de dados.”
Rogéria Cruz propôs a seguinte reflexão: afinal, não é isso que fazemos, em ambiente privado, com nossos filhos? Monitorar suas redes, ver os dados que acessam ou as informações que postam? “O que já fazemos de forma tão diligente, temos que trazer para o nosso trabalho.”
Defesa do consumidor
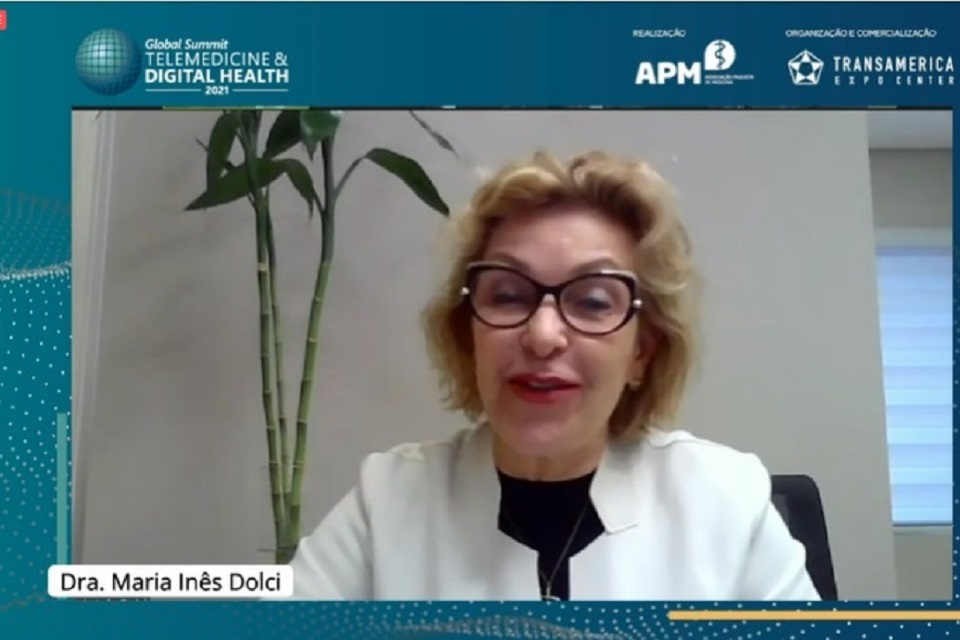
Maria Inês Dolci, presidente da Organização Internacional de Associações de Consumidores de Língua Portuguesa (Consumare), abordou o lado dos direitos dos pacientes em relação aos atendimentos via Telemedicina.
Independente do método de atendimento, segundo a especialista, as relações médico-paciente devem ser norteadas por transparência nas informações. Uma relação ligada, inclusive, não somente ao Código de Defesa do Consumidor, mas ao Código de Ética Médica, à LGPD e às leis aplicáveis.
Sobre a Telemedicina, Maria Inês lembrou que a prática ainda é para poucos – o paciente deve ter, no mínimo, conhecimento para utilizar ferramentas, acessar pedidos, encaminhar para laboratórios e armazenar exames de maneira adequada. Algo muitas vezes difícil para idosos.
É fundamental, portanto, que os pacientes concordem em serem atendidos on-line, segundo a advogada. Quando se trata de saúde suplementar, inclusive, os planos de saúde devem sempre oferecer a opção de os consumidores serem atendidos com seus próprios médicos e não com os que estejam de plantão ou por profissional indicado pela operadora.
“Em necessidade de avaliações mais precisas, a consulta presencial deve continuar sendo oferecida para o paciente. Em rotina ou solicitação de exames, a Telemedicina parece ser muito eficaz e adequada. Tem que ser considerada, então, a preferência dos médicos e dos pacientes. Cabe a eles decidirem, com autonomia, o que querem. O importante é que as informações sejam evidentes e que haja opções para os pacientes”, defende.
Inteligência artificial
O último palestrante do painel foi Rony Vainzof, sócio do Opice Blum, Bruno e Vainzof Advogados Associados. “Falar de inteligência artificial (IA) permeia muitas questões éticas e legais, sobretudo na Saúde, área extremamente regulada. Então, nos resta saber como embarcar essas questões nos algoritmos, é o maior desafio”, introduziu.
Para Vainzof, é necessário esclarecer que a IA é uma tecnologia que não se destina a substituir o ser humano, mas auxiliá-lo. Neste setor, ela pode e já está sendo utilizada para diagnósticos, cuidados clínicos, localização e priorização de recursos, pesquisas clínicas, monitoramento de saúde pública etc.
Nos Estados Unidos, segundo o palestrante, já foram aprovados 29 algoritmos baseados em machine learning para uso clínico. No Brasil, na Universidade de São Paulo, o projeto SPIRA utilizou uma rede neural para, por meio de análise de voz, diagnosticar Covid-19, com uma acurácia de aproximadamente 96%.
Conforme o advogado, é necessário discutir regulação do tema, sobretudo por conta do risco quando se trata da intersecção entre Saúde e inteligência artificial. IAs, afinal, se alimentam de dados, sempre sensíveis neste setor. Por mais que possam ser anonimizados para certos fins, há necessidade de cuidado e atenção no trato do material.
“As discussões devem existir para regulamentar direitos e garantias fundamentais. Não podemos ter uma interrupção da evolução da tecnologia, inclusive para o bem-estar da Saúde, em que falamos de vida. Mas, ao mesmo tempo, tem de haver cautela para os limites de colisão de direitos e garantias”, explicou o advogado.
Por exemplo: uma norma principiológica pode ser mais abrangente, mas causar insegurança jurídica aos envolvidos. Ao passo que uma legislação procedimental pode tornar o ambiente mais seguro, mas engessar as normas de uma área tão ágil e em constante evolução. Atualmente, existem cerca de 80 documentos sobre ética e IA, independente do setor, publicados por órgãos governamentais e privados ao redor do mundo. São princípios comuns entre eles: transparência, não-discriminação, não-maleficência, responsabilidade, robustez e acurácia e privacidade e proteção de dados.
Por fim, Vainzof apresentou um resumo do documento da Organização Mundial de Saúde (OMS) sobre o assunto. “São seis os principais pontos: proteger a autonomia humana; promover o bem-estar, a segurança humana e o interesse público; garantir transparência, explicabilidade e inteligibilidade; promover responsabilidade e prestação de contas; garantir inclusão e equidade; e promover IAs que sejam responsivas e sustentáveis.”